Meslinger (morbilli) – håndbok for helsepersonell
Sist endret
Meslinger er en av de mest smittsomme sykdommer vi kjenner og forårsakes av morbillivirus (meslingvirus). Sykdommen gir katarralske symptomer og utslett. Hjernebetennelse er en sjelden, men alvorlig komplikasjon.
Om meslinger
Meslingviruset, som tilhører familien paramyxoviridae, kan deles inn i åtte grupper (A-H) med totalt 24 genotyper. Mennesket er eneste reservoar for viruset.
Historisk bakgrunn
Meslinger har vært kjent siden de tidligste sivilisasjoner som en fryktet sykdom som medførte høy barnedødelighet. Introduksjon av sykdommen til nye områder hvor befolkningen ikke hadde noe immunitet mot sykdommen har medført store epidemier med høy dødelighet som på Cuba 1529, Færøyene 1846, Hawaii 1850, Fiji 1870 og Grønland 1951. Virus som årsak til sykdommen ble påvist i 1911, og viruset ble identifisert i 1954. Vaksine ble utviklet på 1960-tallet.
Norge
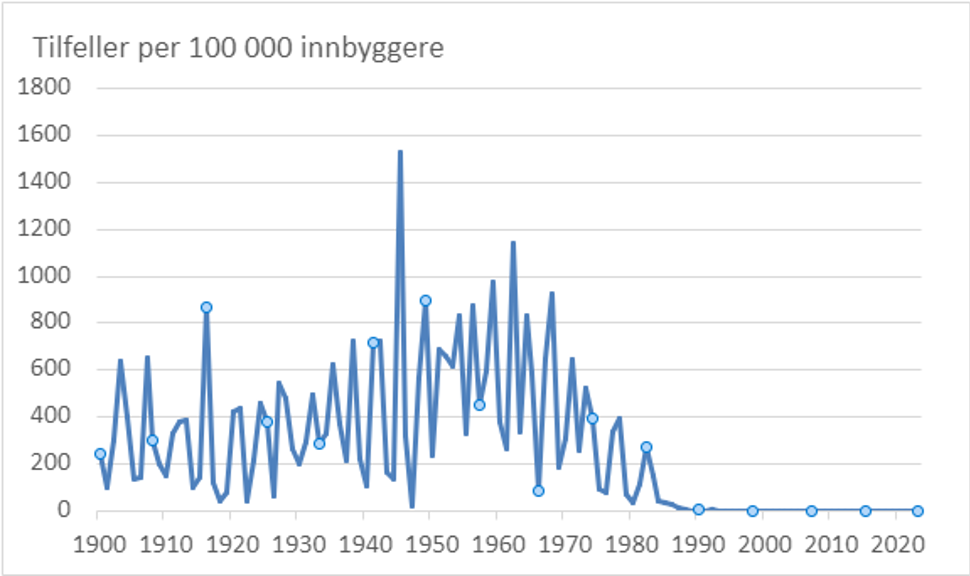
Den første meslingepidemien i Norge ble beskrevet i 1669. På 1700-tallet er det beskrevet gjentatte store epidemier i Norden. Fra midten av 1800-tallet opptrådte periodiske meslingepidemier med 3-4 års mellomrom i Norge. Dødeligheten var høy på 1800-tallet, men sank i første halvdel av 1900-tallet. En stor epidemi rammet Kristiania i 1902-03 med over 3000 meldte tilfeller i 1902 hvorav 163 dødsfall. Så å si alle gjennomgikk meslinger i barndommen. Immunstatusundersøkelser har vist at over 97% av nordmenn født før meslingevaksinasjon ble innført i 1969, har hatt meslinger.
De siste femten årene før vaksinasjon ble introdusert i barnevaksinasjonsprogrammet, ble det årlig meldt 20 000-30 000 tilfeller av meslinger, 20-30 tilfeller av alvorlig encefalitt og 5-10 meslingdødsfall. Etter at meslingvaksine ble tatt i bruk, har insidensen av meslinger stadig sunket. Siste større landsomfattende utbrudd i Norge var i 1980-81. I 1996 ble det registrert i alt 82 tilfeller i Nesodden kommune, der de fleste tilfellene hadde tilknytning til Steinerskolemiljøet og var uvaksinerte av overbevisningsgrunner. Enkelte mindre utbrudd rammer en sjelden gang små lommer av uvaksinerte personer. Siste registrerte dødsfall forårsaket av meslingvirus var i 1989. Selv i grupper med høy vaksinasjonsdekning og høy beskyttelse er det rapportert utbrudd av meslinger, f.eks. ved internatskoler og militærleirer. I 1990 var det et utbrudd i militærforlegninger i Indre Troms med 80 tilfeller.
Dagens situasjon
Globalt sank den rapporterte forekomsten av meslinger til WHO med 88 % i perioden 2000-2016, før det økte igjen i løpet av årene 2017-2019 (1). En kraftig økning av meslinger i 2019 kom i forbindelse med flere større europeiske utbrudd, bl.a. i Ukraina. Ifølge WHO ble antall døde av meslinger redusert fra over 1 million dødsfall i 2000 til 60 700 dødsfall i 2020 (2). Dette har vært mulig gjennom store vaksinasjonsinnsatser, særlig i lavinnkomstland. Gradvis får en økende andel av verdens barn første dose med vaksine mot meslinger i løpet av det første leveåret, med en foreløpig topp på 86 % i 2019 (3).
Covid-19-pandemien førte til forsinkelser i barnevaksinasjon i mange land på grunn av økt belastning på helsevesenet og omprioritering av ressurser. Mot slutten av 2021 hadde kun 81 % av verdens barn fått sin første dose meslingvaksine ved 2-årsalder, mens 71 % hadde fått sin andre dose. 183 land hadde i 2021 inkludert en dose nummer to i sine vaksinasjonsprogrammer. Insidens og letalitet er betydelig høyere i lavinnkomstland, og i tillegg får mange barn i disse landene sekveler i form av døvhet og nedsatt syn.
Selv om situasjonen i Europa ble dramatisk forbedret etter at vaksine mot meslinger ble introdusert på 1960-tallet, er meslinger i dag endemisk i flere land i WHOs Europaregion (4). WHO hadde som mål at meslinger skulle være eliminert i minst fem WHO-regioner innen utgangen av 2020, men målet ble ikke nådd. Fra februar 2020 og gjennom koronapandemien ble det observert et betydelig fall i antall meslingtilfeller i Europa og globalt, trolig på grunn av smitteverntiltakene og nedgang i kontakt mellom mennesker.
Overvåkingen av meslinger ble imidlertid også dårligere mange steder, og sammen med noe lavere vaksinasjonsdekning endel steder, fører dette til betydelig økt risiko for utbrudd med meslinger.
Utbrudd i europeiske land har forekommet i befolkningsgrupper som av ulike grunner har lav vaksinasjonsdekning som romfolket og andre reisende befolkningsgrupper, antroposofiske miljøer og grupper av ortodokse trossamfunn i noen land. Det er forholdsvis vanlig med smittespredning over landegrenser innen slike grupper.
Meslinger regnes ikke lenger å være endemisk i Norge, men kan unntaksvis opptre som sporadiske importtilfeller gjennom personer smittet i utlandet, og som av og til fører til mindre utbrudd i lokalmiljøer med”lommer” av uvaksinerte barn. I 2007 var det i Norge et meslingutbrudd blant barn i reisende familier fra England med 18 tilfeller i flere deler av landet. Utbruddet startet på en campingplass i Rogaland, og smitten bredte seg innad i gruppen til campingplasser både i Malvik, Bergen og Ringsaker. I 2011 var det et utbrudd med tilfeller hos uvaksinerte barn i flere bydeler i Oslo.
Smittemåte og smitteførende periode
Luftsmitte (fjerndråpesmitte) og kontaktsmitte med sekret fra luftveier. Den smitteførende perioden regnes fra 4 dager før til 4 dager etter opptreden av utslett. Svært smittsomt. Meslingviruset kan forbli levedyktig i luften eller på overflater i opptil 2 timer, så smitte kan forekomme til personer som ikke har vært i direkte kontakt med et tilfelle.
Inkubasjonstid
Tiden fra smitte til de første symptomene oppstår kan variere fra 7 til 23 dager, vanligvis 10-14 dager.
Symptomer og forløp
Normalt forløp er prodromalstadium med feber, hoste, tett/rennende nese, lysskyhet. I løpet av et par dager enantem i munnen (Koplikske flekker). Deretter fallende feber som så stiger samtidig med begynnende meslingutslett. Utslettet kommer oftest 2-4 dager etter de første symptomene har oppstått, begynner vanligvis bak ørene og sprer seg raskt til hele kroppen. Utslettet varer vanligvis 2 til 5 dager. Feber utover utslettstadiet kan være tegn på komplikasjon, for eksempel lungebetennelse. Bakterielle superinfeksjoner er vanlige som mellomøre-, bihule- og lungebetennelse bl.a. på grunn av ødelagt flimmerepitel i luftveiene og langvarig nedsatt immunforsvar etter meslinger.
Hjernebetennelse (encefalitt) er en sjelden, men alvorlig komplikasjon som oftest opptrer 1-2 uker etter utslettet. 20-40 % av disse pasientene får varig hjerneskade. Dødeligheten ved meslinginfeksjon ligger under 0,03 % i industrialiserte land. Risikoen for komplikasjoner er høyere for spedbarn, tenåringer og voksne enn for barn etter første leveår. Også personer med redusert immunforsvar og gravide er særlig utsatt. Mange utslettsykdommer kan ha klinisk bilde som ligner meslinger.
En spesiell type encefalitt, kalt subakutt skleroserende panencefalitt (SSPE), kan svært sjeldent opptre år etter primærinfeksjonen. Anslagsvis 1 av 100 000 meslingsmittede utvikler senere subakutt skleroserende panencefalitt.
Graviditet
Meslinger i graviditeten kan ha spesiell skadelig effekt på både mor og barn. Den gravide har økt risiko for komplikasjoner som f.eks. pneumoni. Smitteoverføring til fosteret kan forårsake prematuritet og i enkelte tilfeller spontanabort. Fosterskader er aldri påvist. Hvis den gravide blir smittet med meslinger like før fødselen, kan den nyfødte utvikle alvorlig infeksjon.
Normalt immunglobulin bør vurderes gitt til en gravid som ikke har hatt meslinger eller som ikke er vaksinert mot meslinger og som har vært eksponert for meslinger dersom det er mindre enn 6 dager siden eksponering. MMR- og meslingvaksine er kontraindisert til gravide og den siste måneden før planlagt graviditet
Diagnostikk
Det er utenom utbruddssituasjoner svært vanskelig å stille sikker diagnose uten støtte i laboratoriebekreftelse. Febril utslettsykdom kan ha mange etiologier, både infeksiøse og ikke-infeksiøse, og vurdering av relevant differensialdiagnostikk er viktig. Andre infeksiøse årsaker kan være gruppe A-streptokokker (skarlagensfeber) og virale agens som rubellavirus, parvovirus B19 (erythema infectiosum eller femte barnesykdom), humant herpesvirus 6 og 7 (hhv exanthema subitum som også kalles tre-dagers feber, og sjette barnesykdom), Epstein-Barr-virus, cytomegalovirus, enterovirus og ulike importvirus.
Det er høy vaksinasjonsdekning for rubella og meslinger i Norge, og som regel er andre virussykdommer mer sannsynlig årsak. Meslingsykdom bør spesielt vurderes hos pasienter med feber og utslett som har kjent eksponering for annet meslingtilfelle, eller har vært på reise i områder med høy prevalens av meslinger, spesielt hos uvaksinerte pasienter. Diagnostikk utføres ved flere av landets laboratorier. Det anbefales at følgende to meslingprøver alltid tas ved mistanke om akutt sykdom ved første kontakt:
- Serumprøve til antistoffundersøkelse
- Prøve fra øvre luftveier til PCR-undersøkelse (nukleinsyrepåvisning)
Prøve til PCR tas som penselprøve og sendes på virustransportmedium. Halsprøve er anbefalt, alternativt nasofarynksprøve. Prøve fra munnsekret kan være enklere å utføre hos små barn, roter penselen langs innsiden av begge kinn nær tannkjøttskanten og under tungen. Prøven oppbevares i kjøleskap til den sendes til mikrobiologisk laboratorium.
Prøve til nukleinsyrepåvisning er mest sensitiv de første 3 dagene etter debut av utslett, men kan være positiv så lenge som 10-14 dager. Også serumprøve bør tas ved første kontakt, men IgM-testen kan være falsk negativ hvis prøven er tatt ≤ 3 dager etter utslettdebut. IgM-antistoffer kan som regel påvises i ca. 1-2 måneder. IgG-antistoffer er ofte påvisbart fra dag 7-10 etter debut av utslett.
Dersom et mistenkt tilfelle blir negativt ved nukleinsyrepåvisning kombinert med positiv IgM-antistoffanalyse, vil det vanligvis være nødvendig med en serumkontrollprøve etter 1-2 ukers tid. Dette er for å undersøke om tilfellet kan bekreftes ut ifra serokonversjon dvs. at det tilkommer IgG-antistoffer, eller avkreftes ved manglende antistoffutvikling. Noen ganger kan IgM-testen bli falsk positiv.
Infeksjon hos tidligere vaksinerte kan forekomme ved betydelig eksponering. IgM uteblir ofte, mens pre-eksisterende IgG kan stige raskt og bli sterk positiv i akuttprøven, det kan da være nyttig å sammenligne med IgG-nivå i blodprøve tatt før eksponering, hvis tilgjengelig. Det anbefales også ny prøve etter 5-7 dager for å vurdere IgG-titerstigning.
Dersom et tilfelle med klassiske symptomer er epidemiologisk tilknyttet et laboratoriebekreftet tilfelle, skal tilfellet meldes MSIS selv om det ikke er laboratoriebekreftet.
Folkehelseinstituttet har nasjonal referansefunksjon og er nasjonalt WHO referanselaboratorium for meslinger, se veileder for mikrobiologiske laboratorieanalyser.
Forekomst i Norge
Meslingencefalitt har vært nominativt meldingspliktig i MSIS siden 1975, fra 1988 har alle tilfeller av meslinger vært nominativt meldingspliktig.
| 2014 | 2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | 2022 | 2023 | |
| Under 1 år | 1 | 3 | 0 | 0 | 0 | 1 | 1 | 0 | 0 | 0 |
| 1-9 | 1 | 2 | 0 | 0 | 6 | 1 | 0 | 0 | 1 | 0 |
| 10-19 | 0 | 2 | 0 | 0 | 1 | 4 | 0 | 0 | 0 | 0 |
| 20-49 | 1 | 7 | 0 | 0 | 5 | 12 | 3 | 0 | 0 | 2 |
| 50 og over | 0 | 0 | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 0 |
| Totalt | 3 | 14 | 0 | 1 | 12 | 18 | 4 | 0 | 1 | 2 |
Det siste tilfellet av meslingencefalitt meldt til MSIS i Norge var i 1994. I 2000 og 2013 ble det meldt tilfeller av antatt subakutt skleroserende panencefalitt (SSPE).
Behandling
Ingen spesifikk behandling. Bakterielle superinfeksjoner behandles med antibiotika. Ved innleggelse i sykehus anbefales luftsmitteregime dersom det er mottakelige pasienter eller personale i avdelingen. Ikke-immune bør benytte åndedrettsvern.
Meslinger er definert som en allmennfarlig smittsom sykdom. Folketrygden yter full godtgjørelse av utgifter til legehjelp ved undersøkelse, behandling og kontroll for allmennfarlige smittsomme sykdommer, dvs. pasienten skal ikke betale egenandel. Dette gjelder også ved undersøkelse som ledd i smittesporing, men ikke ved rutinemessige undersøkelser.
Forebyggende tiltak
Meslingvaksine ble introdusert i barnevaksinasjonsprogrammet i 1969. Fra 1983 brukes kombinert vaksine mot meslinger, kusma og røde hunder (MMR-vaksine) ved 15 måneders og 6. klasse (11-12 år). Vaksinasjonsdekningen for MMR-vaksine i 2023 var 96 % hos 2-åringer (en dose) og 94 % hos 16-åringer (to doser).
Målet med vaksinasjon er å utrydde meslinger. Vaksinasjon med en dose gir ca. 95 % beskyttelse. To doser anbefales først og fremst for å immunisere de 5 % som av forskjellige grunner ikke responderer på første dose. MMR-vaksinen er godkjent fra 9 måneders alder. På spesiell indikasjon, f.eks. ved reise til områder med pågående utbrudd og stor risiko for at barnet kan smittes, kan lege forordne vaksine fra 6-måneders alder (off-label bruk). Ved vaksinasjon i første leveår anbefales en tilleggsdose ved 15-måneders alder.
Les mer om vaksinen i vaksinasjonshåndboka:
Tiltak ved enkelttilfelle eller utbrudd
Mistenkte og bekreftede meslingetilfeller bør isoleres i smittsom periode.
Ved ethvert bekreftet tilfelle bør det undersøkes hvordan pasienten kan ha blitt smittet (f.eks. utenlandsreise), om vedkommende kan ha smittet andre og om det er uvaksinerte nærkontakter som trenger posteksponeringsprofylakse. Personer som har vært i kontakt med meslingetilfellet i løpet av perioden fra 4 dager før til 4 dager etter opptreden av utslett er potensielt eksponert. Meslingviruset kan forbli levedyktig i luften i opptil to timer, og det bør vurderes å spore opp også de som har vært i samme rom i løpet av to timer etter at det smittsomme tilfellet var der.
MMR-vaksine eller immunglobulin kan brukes som posteksponeringsprofylakse for nærkontakter.
MMR-vaksine
Hos uvaksinerte nærkontakter som ikke har gjennomgått meslinger anbefales MMR-vaksine innen 72 timer etter antatt smittetidspunkt. Anbefalingen gjelder for personer fra 9 måneders alder som ikke har noen kontraindikasjon mot vaksinen. Det kan forhindre sykdom, mildne symptomer og forkorte sykdomsforløpet.
Immunglobulin
Hos uvaksinerte nærkontakter som ikke har gjennomgått meslinger, men der meslingevaksine er kontraindisert, kan det være aktuelt å gi normalt immunglobulin inntil 6 dager etter antatt smittetidspunkt.
Videre håndtering av nærkontakter
I tillegg til eventuelt tilbud om posteksponeringsprofylakse, bør nærkontakter bes om å kontakte lege (per telefon) ved typiske symptomer. Det er spesielt ikke-immune personer som bør være oppmerksomme på symptomer, men også vaksinerte personer kan få meslinger. De får vanligvis et mildere symptombilde og er betydelig mindre smittsomme enn de som er uvaksinerte og ikke har hatt meslinger før.
I en utbruddssituasjon kan tilfeller forekomme blant nylig vaksinerte personer hvis de ble smittet før eller kort tid etter vaksinasjon. Det er viktig å skille mellom infeksjoner med villtypevirus og vaksinasjonsreaksjoner. Vanligvis er en vaksinasjonsreaksjon (utslett/feber) forårsaket av meslingkomponenten i MMR-vaksinen, og det er ingen luftveissymptomer. Mistenkte tilfeller av meslinger som oppstår hos vaksinerte personer 7–14 dager etter vaksinasjon, bør undersøkes med hensyn til mulig kontakt med et bekreftet tilfelle, og prøver for virusdeteksjon bør tas for å skille mellom villtypevirus og vaksinevirus. Hvis utslettet kan tilskrives vaksinevirus, er ingen ytterligere undersøkelser nødvendige, og det mistenkte tilfellet kan avkreftes.
Barnehager
Barnet kan vende tilbake til barnehagen tidligst 4 dager etter opptreden av utslett dersom allmenntilstanden ellers er god.
Tiltak i helseinstitusjoner
Basale smittevernrutiner. Luftsmitteregime er anbefalt til 5 døgn etter debut av utslett hvis det er mottakelige pasienter eller personale i avdelingen. Immunsupprimerte kan være smittsomme i en lengre periode. Helsearbeidere med usikker immunitet mot meslinger bør unngå kontakt, ev. bruke åndedrettsvern.
Meldings- og varslingsplikt
Meldingspliktig til MSIS, gruppe A-sykdom. Kriterier for melding er et klinisk forenlig tilfelle med epidemiologisk tilknytning eller laboratoriepåvisning, i fravær av nylig vaksinasjon, av:
- meslingvirus ved isolering, nukleinsyre- eller antigen-undersøkelse (ved nylig vaksinasjon: påvisning av villtypevirus) eller
- meslingvirus antistoff (IgM eller IgG serokonvertering eller signifikant antistofføkning i serum eller spyttprøve.
Kliniske kriterier er feber og makulopapuløst utslett og minst én av følgende symptomer: hoste, snue, konjunktivitt.
Med epidemiologisk tilknytning menes overføring fra person til person.
I tillegg skal lege, sykepleier, jordmor eller tannlege som mistenker eller påviser et tilfelle, umiddelbart varsle kommuneoverlegen, som skal varsle videre til Folkehelseinstituttet. Dersom kommuneoverlegen ikke nås, varsles Folkehelseinstituttet direkte.
Det er ønskelig at melding og varsling inneholder opplysninger om dato for opptreden av utslett, da dette er nødvendig for å vurdere når pasienten kan ha vært smitteførende.
Varsling til kommuneoverlege, Folkehelseinstituttet og andre instanser ved utbrudd, se varsling av smittsomme sykdommer.

